冠心病,急性心肌梗死与心律失常
2009-11-03 12:55:34 来源:好医生 作者: 评论:0 点击:
病史
患者为 84岁老年男性,因“间断胸闷半年,进行性气促一周”于 2008年10月1日收入我院。
半年前曾因胸闷气促入院,查cTnI明显升高,ECG示心肌缺血改变,当时诊断为“急性非ST段抬高型心肌梗死伴心功能不全”,予以药物治疗后好转,未行介入治疗。本次因受凉后出现进行性气促,入院后查cTnI升高(3.38 ng/ml),ECG示心肌缺血改变,体检双肺广泛湿音,心音低,P2>A2,考虑再次出现急性非ST段抬高型心肌梗死,合并左心功能不全。
讨论
 |
各种药物进入体内后在肝脏代谢,通过肝细胞光面内质网上的微粒体内的多种药物代谢酶代谢,再经由肠道及肾脏排出。但随着年龄的增长,老年人各脏器(如肝脏、肾脏)的组织结构和生理功能逐步退化,从而影响药物的吸收、分布、代谢和排泄。尤其是老年人往往合并多种疾病,需服用数种甚至十数种药物。药物之间的相互作用有时难以预料,容易造成肝肾功能损害。因此老年科医生特别注意老年患者的安全用药。 本例是一位高龄老年患者,合并多种疾病(冠心病、高血压、糖尿病),肝肾功能处于边缘状态。在反复的急性冠状动脉事件的打击下,出现恶性心律失常(室速),严重危及患者的生命。在选择胺碘酮抗心律失常治疗后次日,即发现转氨酶大幅升高,因不能排除胺碘酮所致的药源性肝脏损害(少见,一般<3%),故停用胺碘酮。其后由于心肌缺血缺氧,恶性心律失常频发,一度由于室速导致意识丧失,危及生命,此时具有使用胺碘酮的绝对适应证。因此能否明确胺碘酮与肝脏损害之间的关系(是否为药物性肝损害),对于能否继续使用胺碘酮,对于冠心病的治疗,甚至对于挽救患者生命,都是至关重要的。
药物性肝损害的特点一般包括:(1)服用可疑药物到肝损伤发生的时间多在 1~3个月;(2)停药后临床表现数周内消失;(3)再次应用类似药物可引起肝损害复发;(4)排除临床其他非药物性导致肝损伤的病因,如饮酒、病毒性肝炎、自身免疫性肝病、酷似急性肝炎的细菌感染等。显然患者的情况特点与之有所不同。
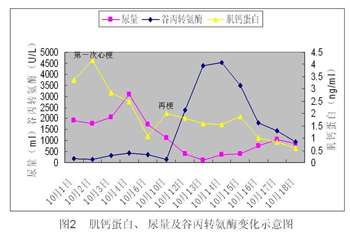
通过对病情发展的分析发现:患者在出现第二次心肌梗死(cTnI再次升高)时,尿量已经逐渐减少,伴全身水肿,肝脏肿大。这是由于反复心肌梗死,心脏泵功能急剧下降:(1)肾脏灌注不足,缺血缺氧,尿量减少,水钠潴留,加重水肿;(2)回心血量减少,肺循环淤血减轻(音减少),而体循环淤血加重,由于肝脏淤血,加重肝脏缺血缺氧,导致肝功能损害(转氨酶升高)。因此考虑患者的肝功能严重损害与再次心肌梗死后,心肾功能不全、水钠潴留、肝淤血、肝脏严重的缺血缺氧有关。由于反复心肌梗死cTnI升高、心脏泵功能下降、尿量减少、水钠潴留,导致肝脏缺血缺氧、转氨酶升高(见图2)。而非胺碘酮所致的药源性肝脏损害,两者只是在时间上的巧合。正是基于上述认识,临床上继续坚持使用胺碘酮,控制了心肌梗死后的恶性心律失常。
其后的治疗经过,也证实了上述观点:继续予以胺碘酮抗心律失常,未再发作恶性心律失常,同时予以常规冠心病药物治疗及血液超滤,心脏情况逐步稳定,cTnI缓慢下降、尿量逐步增加、水肿逐渐消退的同时,转氨酶随之下降,而没有出现随着胺碘酮的继续使用转氨酶进一步升高的现象。正是由于胺碘酮的应用,抑制了患者的恶性心律失常的发生,从而为冠心病的其他治疗发挥作用争取了时间,延长了患者的生命。
专家评论
(1)老年患者的用药安全至关重要,但出现肝肾功能损害时,应具体问题具体分析,特别是应结合患者全身情况考虑,积极排除非药物原因所致的肝肾功能损害(如严重的肝淤血、严重的肾灌注不足等),从而避免因误判,导致关键性药物不能使用,危及患者生命。
(2)在冠心病心肌梗死反复发作恶性心律失常时可以通过应用胺碘酮抑制恶性心律失常的发生,为冠心病的其他治疗发挥作用争取时间,从而挽救患者生命。
上一篇:睡眠性头痛2例报告及文献复习
下一篇:难得一见的胎儿型多囊肾
频道总排行
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)