肥胖和2型糖尿病热点问题
2013-09-25 12:02:15 来源:37度医学网 作者: 评论:0 点击:
2型糖尿病(T2DM)患者中有80%~90%超重或肥胖。我国现有超重和肥胖者共2.8亿人,其中超重者2.1亿人,肥胖者6844万人,这表明,我国人群不再是低体质指数(BMI)的瘦小人群,肥胖高发病率无疑又会为糖尿病、高血压、高血脂等慢性病发病埋下沉重的伏笔。
T2DM是肥胖时风险最大的健康隐患。肥胖及其伴随的胰岛素抵抗是T2DM发病的关键因素。一项荟萃分析表明,不论在男性还是女性人群中,BMI和腰 围上升都会显著升高T2DM发病风险。一项对78419名健康女性随访20年的研究发现,BMI每上升5 kg/m2,亚洲女性糖尿病发生的相对风险为 2.36(1.83~3.04),高于西班牙裔的 2.21 (1.75~2.79)、白人的1.96 (1.93~2.00)和黑人的 1.55 (1.36~1.77)。
人群超重率和肥胖率比值与慢性病医疗费用之间存在相关性:当超重肥胖比为3.2:1时,糖尿病造成的直接经济负担为25.49亿元,当超重肥胖比变为1.1:1时,此项经济负担将增至43.11亿元。预防控制肥胖比例对减轻糖尿病等慢性病的经济负担意义重大。
内脏脂肪型肥胖
以腰围标准诊断的中心性肥胖与胰岛素抵抗相关。亚太地区人群在腰围尚无明显超标的情况下,即已出现不同程度胰岛素抵抗,应在检测腰围基础上,结合B超、CT、磁共振成像(MRI)对内脏脂肪面积进行定量。
目前日本、韩国、中国等多个亚洲国家将CT或MRI测量内脏脂肪面积≥100 cm2作为诊断内脏脂肪型肥胖的标准。腰围定在男性>90 cm、女性>85 cm作为诊断中国内脏脂肪型肥胖标准是合理的。
肥胖糖尿病的治疗
Diabesity(diabetes+obesity)于上世纪70年代就已被提出,用以强调肥胖与T2DM的联系,代表了肥胖T2DM这一特殊患 者人群。目前,肥胖T2DM患者往往在早期未能接受合理治疗,进而引起治疗性体重增加、低血糖等,最终加快病程进展和药物失效。对于肥胖患者需要进行严格 的糖尿病筛查,诊断后治疗需要个体化,一方面要降糖以免大血管及微血管并发症发生,同时要兼顾体重变化,并避免与肥胖紧密相关的高血压、冠心病、高血脂、 卒中及某些肿瘤的发生。
生活方式干预
饮食控制和运动锻炼是肥胖糖尿病治疗的基石。2007年Look AHEAD研究表明,对T2DM患者进行严格生活方式干预后1年,患者体重降低 8.6%,而对照组仅降低0.7%,与之对应的是糖化血红蛋白(HbA1c)水平较基线的变化在两组间有明显差异(-0.64%对 -0.14% ,P<0.001)。然而,在临床实践中很难实现如此良好的控制,尤其在使用药物降糖后,往往带来体重反弹,使得之前减重带来的降糖和心血 管获益也随之消失。所以,从生活方式干预到药物治疗,体重控制需要持之以恒,才能带来持续获益。
药物治疗
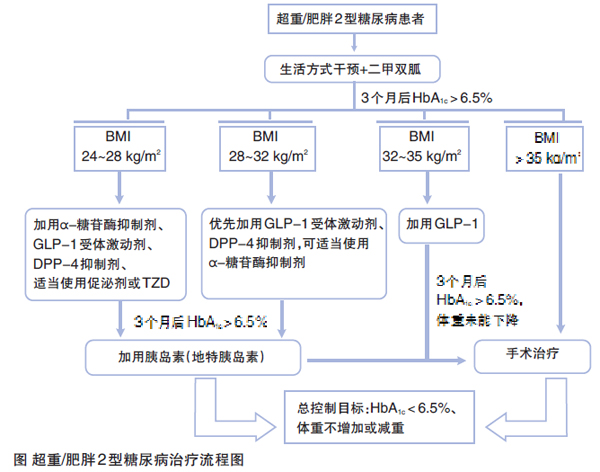
二甲双胍:二甲双胍使用剂量需要根据患者BMI水平加以调整(图)。二甲双胍可与多种降糖药联合,抵消这些药物带来的体重副作用。
胰高血糖素样肽-1(GLP-1)受体激动剂:提高葡萄糖诱导的第一时相和第二时相分泌,降低餐后胰高血糖素分泌。
二肽基肽酶-4(DPP-4)抑制剂:DPP-4抑制剂虽然不像GLP-1受体激动剂一样可以减轻体重,但却可以在不增加体重的前提下改善血糖控制。
ɑ-糖苷酶抑制剂:在降糖同时不影响体重。
胰岛素促泌剂:促泌剂尤其磺脲类往往造成体重增加。
噻唑烷二酮类药物(TZD):通过胰岛素增敏作用发挥降糖疗效。TZD可能通过多种途径导致体重增加。
体重增加是胰岛素治疗不可避免的问题。如何减少胰岛素治疗中的体重增加?这一定程度取决于胰岛素种类和剂量控制。新型胰岛素类似物在控制体重方面具有明显优势。
手术治疗
手术治疗可使80%肥胖合并T2DM患者血糖、胰岛素、HbA1c长期处于正常水平、恢复患者胰岛素敏感性、减少有害脂肪因子分泌、改善胰岛功能,且 术后肥胖症合并T2DM的死亡风险明显下降。对于手术治疗肥胖T2DM的适应证,目前认为药物疗效不佳、病程较短、BMI≥32 kg/m2的T2DM患 者,才考虑手术治疗。
手术术式目前主要有三种,分别为限制型,如可调节胃束带术;吸收不良型,如胆胰分流术;联合型,如胃旁路术。术式选择要根据患者情况和手术目的进行综合评价。
上一篇:血糖控制与糖尿病大血管并发症的30年
下一篇:干细胞治疗1型糖尿病
频道总排行
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)