第十三章 生殖
2011-06-08 18:30:32 来源: 作者: 评论:0 点击:
一、卵巢的功能及其周期性变化
(Ovarian function and its cyclic change)
卵巢具有卵子发生和女性激素分泌两项女性生殖最基本的功能。卵巢中有许多不同发育阶段的卵泡(ovarian follicle),一个卵泡由一个卵细胞及其周围的卵泡细胞(包括颗粒细胞和卵泡膜细胞)构成,它们在卵子发生和激素分泌的周期性变化中是紧密联系的,是卵巢功能活动的基本单位。
(一)卵巢的卵子发生功能及其周期性变化
卵原细胞从胚胎的第六周即迁移至生殖嵴,以后发育成为卵巢。卵原细胞通过有丝分裂不断增殖。约8周起,部分卵原细胞开始减数分裂的过程,形成初级卵母细胞,胚胎约5个月时生殖细胞数量最多,卵巢内约有200万个卵原细胞和500万个初级卵母细胞,此后卵细胞的数量逐渐减少,至出生时,卵巢中有30~40万个卵细胞。从青春期起,一般每一月经周期通过排卵排出一个成熟的卵细胞,直至绝经时卵巢内的卵细胞全部耗竭。所以女性一生中大约总共排出400~500个卵子,其余的卵细胞均通过卵泡闭锁的形式逐渐消失。因此女性与男性不同,出生后女性的卵巢不能产生新的卵母细胞。
卵细胞是在卵泡内生长、发育和成熟的。一个月经周期以成熟的卵泡释放其中的卵细胞为界,可将卵巢的周期活动分为卵泡期和黄体期两个阶段。
1.卵泡期 卵泡期(follicular phase)指卵泡生长、发育直至成熟的阶段。一般卵泡期约为14天,但可有不同程度的变化。月经周期开始时,在垂体产生的FSH的作用下,卵巢内约有20个原始卵泡同时开始生长发育,经初级卵泡(primary follicle)与次级卵泡(secondary follicle)阶段,其中的1~2个可最后发育为成熟卵泡(mature follicle),又称格拉夫卵泡(Graafian follicle),直到成熟卵子排出。而其余同时开始生长的卵泡均在发育过程中先后退化,形成闭锁卵泡。这种卵泡的退化过程称为卵泡的闭锁(atresia)。
原始卵泡是贮备的卵泡,由卵细胞、颗粒细胞和基底膜组成。原始卵泡开始生长发育的机制目前仍未阐明,它生长发育为初级卵泡,在此过程中原始卵泡的单层颗粒细胞开始增殖,并分泌糖蛋白包绕卵母细胞形成透明带。初级卵泡继续增大,逐渐出现FSH、雌激素、睾酮三种激素的特异受体以及缝隙连接和卵泡内膜五种重要的胞膜改变,这是卵泡继续生长发育所必备的。在受体出现之前的早期发育阶段,初级卵泡的生长发育不受FSH的影响,因此不受垂体的调控而主要受卵巢内在因素的影响。卵泡细胞出现相应受体后,卵泡的发育成熟才受到腺垂体、促性腺激素的控制并受雌激素的影响。随着初级卵泡的发育,颗粒细胞层增多,卵泡液和卵泡腔形成,透明带功能发达,形成次级卵泡。此时,卵细胞偏离中心,形成丘状突向卵泡腔。FSH在次级卵泡的早期阶段诱发颗粒细胞的芳香化酶活性,并与雌激素协同诱发LH的受体产生并逐渐增加,随之卵泡对LH的敏感性增加。卵泡继续生长发育直至最后阶段即成熟卵泡,其体积增大,直径可达16~20mm,并突出于卵巢表面,泡中的卵细胞直径也由15~20mm增至150mm。
2.排卵 排卵(ovulation)是成熟卵泡壁出现破裂、卵细胞与透明带、放射冠及卵泡液等被排出的过程。在卵泡中,包围卵母细胞的颗粒细胞分泌一种卵母细胞成熟抑制因子(oocyte maturation inbibitor,OMI),卵细胞长期停止于第一次成熟分裂的前期。当卵泡发育为成熟卵泡后,垂体产生的LH高峰通过一定的机制抵消OMI的抑制作用,促使卵母细胞恢复并完成第一次成熟分裂。同时,LH触发排卵,放射冠与卵丘基底部之间逐渐脱离,然后卵巢表面突出一个丘状隆起。随之,卵子及其周围的放射冠与卵泡液一起放出。排卵过程本身是短暂的,但其发生的机制异常复杂,包括局部血管扩张、血管通透性增加、卵泡壁水肿、卵泡壁的蛋白分解、前列腺素的产生、卵丘的液化作用以及卵巢局部平滑肌的张力的增加等。排出的卵子随即被输卵管伞所摄取,并送入输卵管中。
3.黄体期 排卵后的原卵泡结构发生明显改变,卵巢破裂口被纤维蛋白封闭,残余的卵泡壁内陷,血液填充泡腔,形成血体。此后新生血管长入,残留卵泡细胞增殖,在LH的作用下发生黄素化,颗粒细胞和内膜细胞分别转化为颗粒黄体细胞和卵泡膜黄体细胞,胞浆中积聚黄色的脂质而外观呈黄色,称为黄体(corpus luteum)。故月经周期的这一阶段称黄体期。若排出的卵子未能受精,在排卵后第9~10天黄体细胞开始退化,分泌颗粒减少,血管减少。黄体的寿命一般为12天~16天,平均14天,较为恒定。黄体细胞的退化,导致血液中孕激素与雌激素水平的急剧下降。随着黄体及其功能的退化,新的卵泡期开始。此后,黄体逐渐被结缔组织取代,成为白体。
(二)卵巢的激素分泌功能及其周期性变化
卵巢主要分泌雌激素和孕激素,此外,卵巢还分泌抑制素、少量的雄激素、一些生长因子以及其他一些多肽类激素。排卵前卵泡分泌雌激素,排卵后黄体分泌孕激素和雌激素。
卵泡的颗粒细胞、内膜细胞和黄体细胞都参与分泌雌激素。孕激素则主要由黄体细胞分泌。描述雌激素分泌的双促性腺激素双重细胞分泌学说认为:随着卵泡的生长发育,垂体分泌的LH与卵泡膜细胞上出现的LH受体结合,通过cAMP-蛋白激酶系统,促使胆固醇转变为雄激素(主要为雄烯二酮)。FSH则与颗粒细胞膜上出现的FSH受体结合,颗粒细胞明显发育与分化,同时产生芳香化酶,可以将由内膜细胞产生并通过扩散转运至颗粒细胞内的雄激素转化为雌激素(图13-5),雌激素本身也通过与卵泡细胞上出现的雌激素受体相结合,促进卵泡细胞的增殖与分化,并诱导卵泡细胞上的FSH或LH受体数量增加,从而加强作为雌激素合成前体物质的雄激素的合成,较多的雄激素扩散至颗粒细胞,在芳香化酶的作用下,转变为雌激素的速率加快,雌激素的产生增多。
卵巢的类固醇激素的生物合成途径见图13-6。在人类卵巢分泌的雌激素有雌二醇(estradiol,E2)、雌酮(estrone,E1)和雌三醇(estriol,E3),均是含18个碳原子的类固醇激素。E2的生物活性最强,E1的生物活性仅为雌二醇的10%,E3的活性最低,是E2和E1的代谢产物。孕激素是含21个碳原子的类固醇激素,主要为孕酮(progesterone,P),20a-羟孕酮(20a-hydroxyprogesterone)和17a-羟孕酮(17a-hydroxy-progesterone),以孕酮的生物活性为最强。类固醇激素是亲脂激素,需要与血浆蛋白质结合后进行运输。血中约有70%的雌二醇与性激素结合蛋白相结合,25%与血浆白蛋白结合,其余为游离型;血中孕酮约有48%与皮质类固醇结合球蛋白结合,50%与血浆白蛋白结合,其余为游离型。雌二醇和孕酮主要在肝内降解,在肝脏发生甾体激素的结构破坏、解离或与葡萄糖醛酸和硫酸及少量的其他酸的结合反应。雌激素的降解产物大部分经肾小球滤过或经肾小管分泌到尿中,另有1/4的代谢产物形成肠肝循环,此外一小部分从粪便排出。
血中雌、孕激素的水平在月经周期中呈周期性的波动。在卵泡期,雌激素水平随着卵泡的生长发育而上升,随卵泡发育接近成熟而上升速度加快,至卵泡成熟时达高峰,然后稍有下降,再随黄体功能的发育而再次上升,至黄体功能高峰期形成雌激素的第二个高峰,然后逐渐下降,至黄体退化时迅速下降,然后进入新的波动周期。孕激素在整个卵泡期均处于极低水平,排卵前由于LH的黄素化作用而轻微上升,排卵后随黄体的形成和发育而明显上升,约于排卵后5~10天的黄体高峰期形成峰值,以后略有下降,至黄体退化时迅速降低,再进入新的周期。
卵泡的颗粒细胞可分泌抑制素。随着卵泡的生长发育和成熟,抑制素的分泌增加,水平逐步上升,排卵后略有下降,随黄体的发育成熟分泌更为大量的抑制素,其峰值较卵泡期明显升高,至黄体退化后迅速下降。
此外,卵巢还分泌激活素、制卵泡素、松弛素等多肽类激素和类胰岛素样生长因子、上皮生长因子等生长因子类激素,并发挥卵巢功能调节特别是局部的调节作用。
二、 卵巢功能的激素调节
(Hormonal regulation on the ovarian function)
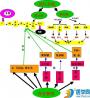
卵巢的功能活动以及月经周期的表现是下丘脑-腺垂体-卵巢轴系统调节的结果(图13-6,13-7)。下丘脑性激素调节中枢分泌GnRH作用于垂体,促进垂体分泌FSH和LH,FSH则促进卵巢中的卵泡发育。在卵巢功能的激素调节中,最重要的是雌激素和孕激素对下丘脑和垂体的负反馈抑制以及在排卵前形成的雌激素高峰对下丘脑和垂体的正反馈作用。
在青春期前,下丘脑性激素调节中枢尚未发育成熟,且对卵巢激素的反馈抑制作用比较敏感,所以GnRH的分泌很少,从而使腺垂体促性腺激素的分泌以及卵巢的功能处于低水平的状态。至青春期,下丘脑性激素调节中枢发育成熟,分泌GnRH的功能逐渐增强,促使腺垂体的FSH和LH分泌也相应增加,作用于卵巢并使卵巢功能开始活跃,并逐渐建立起周期性变化。
在卵泡发育的不同阶段,影响与调控因素是不同的。在卵泡期之初,由于卵泡分泌激素的能力低,血中的性激素均处于低水平,对下丘脑性激素调节中枢以及腺垂体分泌FSH与LH功能的反馈性抑制作用也较弱,所以下丘脑脉冲性分泌GnRH增强,垂体也分泌更多的FSH。FSH则促进卵泡的发育。随着卵泡的发育,雌激素和抑制素分泌增加,血中雌激素和抑制素水平上升,可负反馈抑制垂体FSH和LH分泌。此时虽然FSH浓度暂时处于低水平,但由于卵泡细胞上FSH受体、LH受体和雌激素受体更为丰富,卵泡依然持续发育并分泌更多的雌激素,血中雌激素水平进一步增高。至排卵前一天左右,血中雌激素浓度达到顶峰。这样产生的雌激素的峰值水平,与此前雌激素对下丘脑的作用形式相反,对下丘脑产生一种正反馈效应,明显地增强下丘脑GnRH的分泌。触发这种正反馈效应的发生需要血液中的雌激素水平至少达到200pg/ml,并维持一定的时间。GnRH经垂体门脉转运至腺垂体,促使LH与FSH的迅速释放,其中以LH最为明显,形成血中的LH峰(LH surge)(图13-7)。排卵和卵泡的黄素化随之发生,月经周期进入黄体期。随着黄体功能的成熟,血中孕激素与雌激素水平逐渐上升,一般在排卵后5~10天出现高峰。雌激素第二次高峰的水平略低于卵泡晚期的第一次的峰值。黄体期高浓度的孕激素与雌激素对下丘脑和垂体又发挥负反馈效应,抑制下丘脑GnRH和腺垂体LH及FSH的分泌。若卵子没有受精,失去促性腺激素支持的黄体则出现退化。随着黄体退化,血中孕激素与雌激素浓度明显下降,子宫内膜血管发生痉挛性收缩,随后出现子宫内膜脱落与流血(月经)。孕激素和雌激素分泌减少,使腺垂体FSH与LH的分泌又开始增加,另一个新的性周期重复出现。如卵子受精,则随着妊娠的进程,绒毛组织分泌的绒毛膜促性腺激素(human chorionic gonadotropin,hCG)可继续维持黄体的内分泌功能,以适应妊娠的需要。
三、 卵巢主要激素的生理作用
(Physiology functions of the ovarian hormones)
卵巢分泌的激素主要包括雌激素和孕激素,此外还有少量的雄激素和抑制素。雌激素主要为雌二醇,是C-18类固醇激素,孕激素是C-21类固醇激素。
(一)雌激素的生理作用
雌激素的主要作用是促进女性生殖器官的发育和第二性征的出现,并维持其在正常状态。在月经周期中,雌激素的周期性变化引起生殖系统许多器官或组织周期性改变,为妊娠做准备。此外,除生殖系统各器官外,机体许多器官组织均有雌激素的受体,是雌激素的靶器官。因此,雌激素对机体有广泛的生物学作用。
1.对生殖器官的作用 雌激素与相应受体结合,引起细胞DNA、RNA和蛋白质合成增加,促进细胞分裂与增殖,使各生殖器官生长发育,并维持其正常功能。如青春期前雌激素分泌过少,生殖器官不能正常发育成熟;雌激素过多则会引起性早熟现象。绝经后,雌激素水平下降,生殖器官萎缩。
(1)卵巢:雌激素可经下丘脑-腺垂体反馈调节卵巢的活动,也能直接调节卵巢活动。实验证明,雌激素不仅可加速离体培养的卵巢组织生长,还可协同FSH促进卵泡发育。FSH在雌激素的协同下,诱发并增加卵泡上的LH受体,从而使卵泡对LH的敏感性增加。排卵前雌激素高峰的出现,可诱导排卵前LH峰的出现,诱发排卵。因此,雌激素在卵泡发育、成熟和排卵的发生中都是必不可少的。
(2)输卵管:雌激素可促进输卵管上皮细胞增生,促进输卵管的节律性收缩,使分泌细胞和纤毛细胞的活动增强,有助于精子与卵子的运送。
(3)子宫:雌激素可促进子宫肌细胞增生和肥大,增进血流,使肌细胞内收缩蛋白成分含量增加,促使和维持子宫发育,增加子宫肌的兴奋性,提高子宫肌对催产素的敏感性,有助于分娩。雌激素可使子宫内膜发生增生期变化,内膜的腺体、血管和基质细胞生长。雌激素使宫颈口松弛、扩张,子宫颈分泌大量清亮、稀薄的黏液,具弹性和易拉丝的特性。宫颈黏液中的粘蛋白沿宫颈管纵行排列,有利于精子的穿行。
(4)阴道:雌激素使阴道上皮细胞增生,糖原含量增加,表层细胞角化,黏膜增厚并出现皱褶。雌激素水平愈高,则表层细胞的角化程度愈明显。糖原分解产物可使阴道分泌物呈酸性(pH 4~5),有利于阴道乳酸杆菌的生长,抑制其他微生物繁殖,维持阴道的自净作用,因此雌激素可增强阴道的抵抗力。
2.对第二性征和乳腺的作用 青春期后,雌激素可促使脂肪沉积于乳腺、臀部等部位,毛发分布呈女性特征以及发音声调较高等。对于乳腺,雌激素可刺激乳腺导管和结缔组织的增生,促进乳腺发育。
3.对代谢的调节作用 雌激素对代谢的影响比较广泛,主要表现为:①增强成骨细胞的活动,促进钙、磷在骨质沉积,加速骨的生长,尤其是促进骨的成熟,使骨骺愈合;②降低血浆中胆固醇与b脂蛋白的含量;促进高密度脂蛋白的合成并抑制低密度脂蛋白的产生;③促进醛固酮的分泌,进而导致体内水、钠潴留。
4.对垂体激素分泌的调节 雌激素可促进下丘脑垂体生殖调节激素的合成。而对于中枢生殖调节激素的释放,则因循环血中雌激素水平的不同而发挥抑制或促进的负反馈或正反馈作用。在一个月经周期中,血中雌二醇浓度两度形成分泌高峰。排卵前夕的高峰对下丘脑、腺垂体的分泌有正反馈调节作用,特别是促进LH的分泌,从而引发排卵;黄体期出现的后一高峰则反馈地抑制垂体激素的分泌。
5.心血管系统 实验表明静脉内注入乙炔基雌二醇,可增加冠脉血流量,消除心肌缺血,从而改善心绞痛症状。雌激素可通过NOS合酶增加NO生成,来促进血管内皮细胞的生成和抑制血管平滑肌细胞增殖。同时,雌激素还可阻断血管平滑肌细胞上钙离子通道,维持血管正常的舒张功能。此外,雌激素还可通过调节其他细胞因子如内皮素的生成,来发挥其心血管保护作用。
6.神经系统 促进神经元的代谢及其营养因子如脑源性神经营养因子的分泌,有利于中枢神经系统的发育,增强其分化及可塑性;抑制凋亡, 提高神经细胞的存活能力;加强突触萌芽轴突再生,促进神经元的修复及其突触联系、有利于改善记忆和认知功能。绝经期妇女补充雌激素,可显著改善其神经系统方面的症状。
7.皮肤 雌激素使真皮增厚,结缔组织内胶原分解减慢,表皮增殖,保持弹性及改善血供。
(二)孕激素的生理作用
孕激素主要作用于子宫内膜和子宫平滑肌,为受精卵的着床和妊娠的维持提供基本保障作用。因靶细胞内孕酮受体的含量受雌激素调节,所以孕酮必须在雌激素作用的基础上才能发挥作用。
1.对生殖器官的作用
(1)子宫:在月经周期中,于雌激素作用的基础上,孕酮可促使原处于增生期的子宫内膜进一步增厚,并发生分泌期的改变。一旦排出的卵子受精,可为受精卵的生存和着床提供适宜的环境。在受精卵着床后,孕酮可促进子宫内膜基质细胞转化为蜕膜细胞。蜕膜细胞体积较大,胞浆中富含糖原颗粒,为胚泡提供丰富的营养物质。另外,孕酮能使实验动物的子宫肌细胞膜发生超极化,兴奋性降低,阈值升高,并降低子宫肌对催产素的敏感性,防止子宫收缩,保持胚胎生长的环境。孕酮还可抑制母体的免疫排斥反应,避免将胚胎排出子宫。与雌激素的作用相反,孕酮使宫颈黏液分泌减少,粘度增大,粘蛋白分子交织成网,形成黏液栓,阻止精子穿行。
(2)输卵管和阴道:孕酮抑制输卵管细胞的增生、分泌,减弱输卵管的节律性收缩。孕酮使阴道上皮细胞角化减少,上皮细胞脱落增加,但脱落的主要为中层上皮细胞。
2.对乳腺的作用 在雌激素作用的基础上,孕酮可促进乳腺腺泡的发育、成熟。并可与其他相关激素一起,为分娩后的泌乳作充分准备。
3.产热作用 女性的基础体温在卵泡期较低。排卵后可升高0.3~0.6℃.在黄体期一直维持于这一水平。女性在绝经后或卵巢摘除后,这种基础体温的特征性变化消失。注射孕酮则可使基础体温升高。孕酮的作用可能与其对体温调节中枢的作用有关。临床上常将女性基础体温变化作为判定排卵的标志之一。
4.对垂体激素分泌的调节 排卵前,孕酮有协同雌激素诱发腺垂体LH分泌高峰的作用;排卵后,孕酮对垂体激素的分泌表现负反馈调节作用。
(三)雄激素的作用
女性体内有少量的雄激素,是由卵泡的内膜细胞和肾上腺皮质网状带细胞产生的。适量的雄激素配合雌激素可刺激阴毛及腋毛的生长。雄激素与雌激素、孕激素协同作用可增加钙在骨质的沉积,促进骨基质生长。雄激素过多时,可出现男性化特征及多毛症。
(四)抑制素的作用
抑制素是糖蛋白激素,由α与β亚单位经过两个硫键相连组成。FSH促使卵泡的颗粒细胞分泌抑制素,抑制素则抑制垂体合成或释放促性腺激素。
在一个性周期中,随着卵泡的生长发育,抑制素水平逐渐升高,在月经中期达高峰后略降低,黄体期在上升6~12天,其水平2倍于中期的峰值。
相关热词搜索:生殖
上一篇:第十二章 内分泌系统
下一篇:最后一页
精彩图文
频道总排行
频道本月排行
- 158第十章 感觉器官的功能
- 146第五章 呼吸
- 75第八章 体温
- 42第六章 消化和吸收
- 37第一章 绪论
- 25第十三章 生殖
- 4第三章 血液
- 3第七章 能量代谢
- 3第九章 尿液的生成与排泄
- 2第十二章 内分泌系统
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)