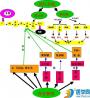
第十二章 内分泌系统
2011-06-08 18:29:38 来源: 作者: 评论:0 点击:
第五节 胰岛
(Insula)
1869年,首先由Paul Langerhans提出在胰腺腺泡之间存在呈小岛分布的胰岛(insula)。1889年,Von Mering 和Minkowski实验观察到切除胰腺的狗很快出现多尿及消瘦等糖尿病的症状;如果移植部分胰腺组织到去胰腺的狗,则症状明显好转;再摘除移植的胰腺,糖尿病症状又重现。从而明确了胰腺与糖尿病的关系,并提出胰岛可能是胰腺的内分泌组织。现已知人及哺乳动物胰腺的胰岛细胞,根据其形态和染色的特点主要分为a细胞、b细胞及d细胞。b细胞约占胰岛细胞的60%~75%,主要分泌胰岛素(insulin);a细胞约占20%,分泌胰高血糖素(glucagon);另外,胰岛还有少量的D和F细胞分别分泌生长抑素和胰多肽,有关生长抑素及胰多肽的作用仍不清楚。胰岛素及胰高血糖素是机体调节正常糖、脂肪及蛋白质代谢的重要激素。因此,本节主要讨论胰岛素及胰高血糖素的生理学功能。
一、胰岛素
(Insulin)
胰岛素是1921年首先由Banting和Best从胰腺中提取的。1955年Sanger等阐明了牛胰岛素的氨基酸序列。1965年我国首先成功地获得了高生物活性的牛胰岛素结晶,开创了人类历史上人工合成生命物质的新创举。至80年代初人胰岛素制剂问世并用于临床,解决了长期以来采用牛或猪胰岛素治疗人糖尿病引发的过敏反应及其疗效低等问题。
人的胰岛素是含有51个氨基酸残基的小分子蛋白质,分子量5 808,由A链(21肽)和B链(30肽)借两个二硫键连接而成。两肽链间的二硫键是胰岛素活性所必需的。在胰岛b细胞内首先合成一个大分子的前胰岛素原(preproinsulin),然后加工修饰成86肽的胰岛素原(proinsulin),再经水解成为胰岛素和连接链(C肽)。
C肽无胰岛素活性,它与胰岛素共同释放入血。由于C肽的形成与胰岛素的合成同步,其数量与胰岛素分泌量平行。因此测定血中C肽的含量可以反映b细胞的分泌功能。b细胞分泌时也有少量胰岛素原入血,但其生物学活性只有胰岛素的3%~5%。
正常人空腹状态下血清胰岛素水平为35~145pmol/L。血中胰岛素以游离和血浆蛋白结合两种形式存在,两者呈动态平衡,只有游离的胰岛素具备生物活性。正常人胰岛素在血中的半衰期只有5min。它主要在肝脏被胰岛素酶灭活,肌肉和肾也能灭活少量胰岛素。
(一)胰岛素受体及其作用机制
胰岛素通过与靶细胞受体结合,经酪氨酸蛋白激酶(TPK)途径发挥作用。
胰岛素受体是由两个a亚单位和两个b亚单位构成的四聚体跨膜糖蛋白,各亚单位间靠二硫键连接,其分子量约340 000。胰岛素与受体膜外a亚单位结合后,引起b亚单位酪氨酸酶磷酸化而被活化,然后触发胞浆内多种蛋白磷酸化或去磷酸化,从而发挥其生物学效应(图12-15)。
胰岛素受体的数量和亲和力受多种因素影响。胰岛素浓度增加,受体下调;胰岛素浓度降低,反之;饥饿时受体数量增加,而肥胖或肢端肥大症患者减少;肾上腺功能不足时胰岛素受体亲和力增加,而糖皮质激素分泌过多时减少。
(二)胰岛素的生物学作用
胰岛素作用广泛而复杂,主要作用是降低血糖,基本作用是促进糖的利用和脂肪、蛋白的合成储存。另外,它对氨基酸及电解质转运、多种酶和组织生长,以及能量储存也发挥独特的作用。胰岛素的生物学作用可按出现的时间顺序分为早、中及晚期。各期胰岛素的作用见表12-6。
表12-6 胰岛素的主要作用
早期(s) 促进葡萄糖、氨基酸、K+、磷酸根离子等快速转运入细胞。
中期(min) 刺激蛋白质合成,减少分解;激活糖酵解酶和增强糖原合成;抑制磷酸化酶和糖异生酶。
后期(h) 增加脂肪合成酶及其他酶mRNA的形成
1.对糖代谢的影响 胰岛素通过增加糖的去路,减少糖的来源,而使血糖降低。主要作用机制有(1)促进组织细胞摄取血液中的葡萄糖,并加速葡萄糖在细胞中的氧化;(2)增强糖原合成,抑制糖原分解;(3)减少糖异生;(4)促进葡萄糖转变为脂肪酸,并贮存于脂肪组织。
2.对脂肪代谢的影响 胰岛素促进脂肪合成与贮存,减少脂肪分解。主要作用机制是(1)促进葡萄糖进入脂肪细胞合成脂肪,即将葡萄糖的能量以脂肪的形式贮存于脂肪细胞;(2)抑制脂肪酶的活性,减少体内脂肪的分解;(3)促进肝脏合成脂肪酸,并转运至脂肪细胞中贮存。当肝糖原浓度达5%~6%(糖原贮存饱和时),糖原合成受抑制,肝将过多的糖转变为脂肪酸。
3.对蛋白质代谢及生长的影响 胰岛素促进蛋白质合成,减少蛋白质分解。主要作用机制是(1)促进各种氨基酸向细胞内转运,特别对苯丙、缬、亮、异亮、酪氨酸有更强的作用;(2)加强核糖体的翻译、DNA和RNA生成过程,以及蛋白质合成酶的活性及作用;(3)抑制细胞溶酶体,减少蛋白质分解;(4)促进肝脏糖异生关键酶降解,减少糖异生,使原用于糖异生的氨基酸进行蛋白质合成。胰岛素增强蛋白质合成的过程与生长激素的作用协同,因此对机体的生长也有促进作用。
4.胰岛素与K+的关系 胰岛素具有促进K+进入细胞,从而导致细胞外K+浓度降低的作用。实验发现给正常人注射胰岛素和葡萄糖能使其血钾水平降低,并能缓解肾功能衰竭患者的高血钾;当用胰岛素治疗糖尿病酸中毒时常发生低血钾。其机制与胰岛素增加细胞膜Na+-K+-ATP酶活性有关。
胰岛素缺乏时,由于各组织器官三大营养物质、电解质及能量代谢等紊乱,导致机体功能障碍(图12-16)。葡萄糖是脑组织代谢的唯一能源,并且葡萄糖进入脑细胞被利用不依赖胰岛素。因此,当血糖浓度降到0.2~0.5g/L时,易出现低血糖性休克,表现为晕厥(fainting)、惊厥(seizures),甚至昏迷(coma)。
(三)胰岛素分泌的调节
1.血糖水平 血中葡萄糖水平是胰岛素分泌反馈性调节的最重要因素。在空腹禁食条件下,正常人血糖水平为0.8~0.9g/L,此时胰岛素分泌甚微。血糖水平升高时,胰岛素分泌增加;当血糖水平降至正常时,胰岛素分泌量也迅速恢复到基础分泌水平。如果在高血糖持续刺激下,胰岛素分泌增加可分为两个时相:起始5min为第一时相,胰岛素分泌增加了10倍;在5~10min分泌量下降50%,15min后胰岛素分泌再度升高,在2~3h达高峰并持续较长时间,这为第二相。认为第一相胰岛素的分泌可能是由于葡萄糖作用于b细胞葡萄糖受体,使cAMP和Ca2+增加,引起b细胞释放贮存的激素;第二相可能是通过刺激b细胞的胰岛素合成酶系,促进了胰岛素的合成与释放(图12-17)。
2.血液氨基酸和脂肪酸水平 氨基酸和血糖对刺激胰岛素分泌有协同作用。仅有氨基酸时刺激胰岛素分泌的作用轻微,但当血糖和氨基酸水平同时升高时,胰岛素分泌成倍增加。在多种氨基酸中以精氨酸和赖氨酸的促分泌作用最强。血中脂肪酸和酮体大量增加时,也促进胰岛素分泌。
3.其他激素的作用 胃肠激素中的胃泌素、促胰液素、胆囊收缩素和抑胃肽等均能促进胰岛素分泌,其中以抑胃肽的作用最明显,其意义是在食物消化期胰岛素即开始分泌,有利于机体提前对各种营养物质的代谢做好准备;再者,生长激素、甲状腺激素及皮质醇可通过升高血糖间接刺激胰岛素分泌,因此大剂量长期应用这些激素,可使b细胞衰竭而致糖尿病;另外,胰高血糖素和生长抑素可分别通过旁分泌刺激和抑制胰岛素分泌。还有肾上腺素和去甲肾上腺素可通过作用于b细胞的a2-肾上腺素能受体抑制胰岛素分泌,但b-肾上腺素能受体激动剂异丙基肾上腺素促进胰岛素的分泌。
4.神经调节 胰岛细胞上分布有迷走神经和交感神经。刺激迷走神经可通过M-受体直接促进b细胞分泌胰岛素,也可通过胃肠激素间接引起胰岛素分泌。而交感神经兴奋可通过a2-肾上腺素能受体抑制胰岛素分泌。有证据表明神经调节主要维持胰岛细胞对葡萄糖的敏感性,对调节正常情况下的胰岛素分泌作用不大。
二、胰高血糖素
(Glucagon)
胰高血糖素由胰岛a细胞分泌,是由29个氨基酸构成的多肽链。人胰高血糖素分子量为3 485,在N端第1~6的氨基酸残基是其生物学活性所必需的。胰高血糖素血浓度为50~100ng/L,半衰期约5min,主要在肝脏灭活。
(一)胰高血糖素的生物学作用
胰高血糖素的作用与胰岛素相反,是促进物质分解代谢的激素。它的最重要功能是促进糖原分解和增强糖异生,从而使血糖升高。给动物仅注射1mg/kg胰高血糖素,在20min内血糖升高至0.2g/L(血糖浓度增加了25%)。此外,胰高血糖素还具有促进脂肪分解和生酮作用。胰高血糖素的靶器官主要是肝。
胰高血糖素升高血糖的机制是其与肝细胞膜受体结合后,通过cAMP-PKA系统,(1)活化磷酸化酶,加速肝糖原分解,同时抑制糖原合成酶的活性;(2)促进糖异生相关酶的基因表达,同时增加进入肝细胞氨基酸的量,增加糖异生作用。另外,胰高血糖素还激活脂肪酶促进脂肪分解,并加强脂肪酸的氧化供能使酮体生成增多。在饥饿或糖供应不足时,靠胰高血糖素维持血糖在一定水平。
胰高血糖素可通过旁分泌促进胰岛b细胞分泌胰岛素和D细胞分泌生长抑素。另外,大量的胰高血糖素具有增加心脏收缩力、组织血流(特别是肾脏血流)、胆汁分泌,以及抑制胃液分泌的作用。
(二)胰高血糖素分泌的调节
1.血糖水平 与胰岛素分泌调节一样,血糖水平是调节胰高血糖素分泌的最主要因素。与胰岛素相反,低血糖时胰高血糖素分泌大量增加,使血糖增加。反之,高血糖时胰高血糖素分泌减少。
2.血中氨基酸水平 血中氨基酸增加时,在促进胰岛素分泌的同时,也刺激胰高血糖素分泌,促使氨基酸快速转化为葡萄糖,以利于更多的糖被组织利用。大量运动后血中胰高血糖素浓度可增加4~5倍,但此时血糖浓度并不升高,其原因不清楚,认为此时胰高血糖分泌有利于机体防止运动性低血糖的发生。
3.其他激素的调节作用 (1)胰岛素 胰岛素可通过降低血糖间接刺激胰高血糖素分泌;另外,胰岛素和D细胞分泌的生长抑素还可直接作用于相邻的a细胞,抑制胰高血糖素的分泌。(2)胃肠道激素 研究发现口服氨基酸引起的胰高血糖素分泌效应较静脉注射氨基酸引起的效应强,提示刺激胰高血糖素分泌的因素可能与胃肠道激素有关。现已知,胆囊收缩素和胃泌素可刺激胰高血糖素的分泌,而促胰液素则抑制其分泌。
此外,血液中的长链脂肪酸和丙酮等也能抑制胰高血糖素的分泌。
第六节 调节钙磷代谢的激素
(The Hormones that Control Calcium and Phosphorus Metabolism)
钙(Ca2+)是机体重要的生理性调节因子,参与机体许多重要的生理活动。神经肌肉对血中游离Ca2+ 浓度的变化非常敏感,当血Ca2+降低(hypocalcemia)时神经肌肉兴奋性异常增高,导致手足骨骼肌抽搐,严重者可使呼吸肌痉挛而造成窒息。图12-18显示正常体内钙的动态分布,胃肠道、肾及骨组织的功能在维持血钙稳定中发挥重要作用,体内钙代谢又与磷代谢密切相关,它们共同受着甲状旁腺激素、1,25-二羟维生素D3与降钙素的调节,从而控制血浆中钙与磷的水平。
一、甲状旁腺激素
(Parathyroid hormone)
人的甲状旁腺激素(Parathyroid hormone,PTH)是甲状旁腺主细胞(chief cell)分泌的含有84个氨基酸的直链多肽,分子量为9 500,其生物活性取决于N端的第1~27位氨基酸残基。在主细胞粗面内质网的核糖体上首先合成一个含115肽的前甲状旁腺激素原(preproPTH),以后经脱肽作用生成含90肽的甲状旁腺激素原(proPTH),再脱肽最终生成PTH。
1987年Burtis和Moseley从伴有高血钙的恶性肿瘤患者的肿瘤组织中,分离出一种化学结构与PTH类似的肽,称为甲状旁腺激素相关肽(parathyroid hormone related peptide,PTHrP)。它含有144个氨基酸,其N-端1~34氨基酸序列与PTH类似,尤其是二者的N端1~13位氨基酸残基中有8位完全相同,均可与PTH/PTrH受体结合。PTrH除表现出PTH活性影响钙、磷代谢外,还有其他生理作用。临床上测定血中PTHrP浓度对诊断恶性肿瘤致高血钙症以及原发性甲状旁腺功能亢进有重要意义。
正常人PTH血浆浓度为10~55pg/mL,血浆半衰期为20min,主要在肝水解灭活,代谢产物经肾排出。
(一)生物学作用
PTH是调节血钙和血磷代谢最重要的激素。主要通过cAMP-PKA信号系统,升高血钙和降低血磷,维持机体各组织器官钙磷动态平衡的作用。将动物的甲状旁腺摘除,血钙浓度逐渐降低,而血磷渐升高。在人类如甲状腺手术误伤甲状旁腺,则可造成严重的低血钙。图12-19显示在给动物注射PTH后,血钙逐渐升高,约在4小时时达高峰;血磷降低出现更早些,在1~2h达最低值。其主要作用机制是:
1.PTH对骨的作用 骨是机体最大的钙贮存库,PTH动员骨钙、磷入血(溶骨),使血钙升高。它包括快速效应与迟发效应两个时相。快速效应在PTH作用后数分钟发生,主要通过骨细胞和成骨细胞的活动将骨液(bone fluid)中的钙转运至血液中。骨细胞和成骨细胞在骨内形成一个覆盖骨表面和腔隙表面的骨细胞膜系统(osteocytic membrane system)。在骨质与骨细胞膜之间含有少量骨液,内含Ca2+ 。PTH能迅速提高骨液侧骨细胞膜对Ca2+的通透性,使骨液中的Ca2+入细胞;同时,PTH还加强细胞外液相邻侧骨细胞膜上钙泵活动,将细胞内钙转运至细胞外液中(图12-20)。迟发效应出现在PTH作用后12h~14h,在几天甚至几周后达高峰。这一效应主要通过增强破骨细胞活动,使骨组织溶解,促进大量钙、磷入血,造成血钙长时间升高。实验证明在过量PTH刺激的最初几日,破骨细胞活动明显增强。若过量PTH刺激持续数月后,破骨细胞对骨溶解吸收所致的骨质疏松,将刺激成骨细胞活动加强。但在PTH作用下,破骨细胞的溶骨作用最终大于成骨细胞的骨沉积作用,而导致骨质破坏。
2.对肾脏的作用 正常情况下血浆中约有60%的钙经肾小球滤过。滤过的钙在流经肾小管时,有97%~99%被重吸收。在近球小管和髓袢升支对钙的重吸收占90%,而远球小管占10%。PTH分泌增加时,主要促进肾脏远球小管、集合管对钙的重吸收,使尿钙减少,血钙升高。肾小球滤液中的磷与血浆相同。肾小球滤液中的磷有85%~90%在近球小管重吸收。PTH抑制近球小管对磷的重吸收,增加尿磷,降低血磷。在肾脏PTH还可激活1a-羟化酶,使25-OH-D3转变成为有活性的1,25-(OH)2-D3。
另外,PTH还可促进小肠对钙、磷的吸收。
(二)PTH分泌的调节
1.血钙水平的作用 PTH的分泌主要受血浆钙浓度变化的调节。甲状旁腺主细胞对低血钙极为敏感,血钙浓度轻微下降在1min内,就可引起PTH分泌增加。通过PTH促使骨钙释放及肾脏重吸收钙,迅速使血钙浓度回升。相反,血浆Ca2+浓度升高时,PTH分泌减少。长时间高血钙,可引起甲状旁腺萎缩,而持续低血钙,则使甲状旁腺增生。近年来的研究发现,在人和动物的甲状旁腺主细胞膜上存在钙受体。它由1 078个氨基酸组成,其较大的膜外区段上有Ca2+结合点。当细胞外Ca2+水平升高时,与其结合并使之活化,通过G-蛋白耦联,激活IP3/DAG-PKC信号系统,导致细胞浆Ca2+ 水平升高,从而抑制PTH的分泌。
2.其他因素的作用 血磷升高时引起血钙降低,可刺激PTH分泌;儿茶酚胺与主细胞膜b受体结合,通过cAMP介导,促进PTH分泌;血镁浓度降低(>0.4mmol/L)时使PTH分泌减少;生长抑素也抑制PTH的分泌。
二、降钙素
(Calcitonin)
降钙素(calcitonin,CT)是由位于甲状腺腺泡间和腺泡上皮细胞间的C细胞(滤泡旁细胞)分泌,含有三十二个氨基酸残基的多肽类激素,分子量为3 400。正常人血清中CT水平为10ng~20ng/L,半衰期不足10min,主要在肾脏降解排出。在人血液中还存在降钙素基因相关肽(calcitonin gene-related peptide,CGRP),由37个氨基酸构成,主要分布于神经和心血管系统,其主要作用是参与心血管活动的调节。
(一)生物学作用
降钙素对体内钙磷代谢的调节作用与PTH相反,主要是降低血钙和血磷,其主要靶器官为骨和肾。降钙素对正常血钙的调节作用较弱,主要是防止Ca2+应激期(calcium stress)如生长、妊娠以及哺乳期的过度骨化。
1.对骨的作用 CT抑制破骨细胞活动,减弱溶骨过程,使钙磷沉积,因而使血钙血磷水平下降。这种效应对儿童血钙的调节具有重大意义,这是因为儿童的骨更新速度快,破骨细胞活动每天可向细胞外液提供5g以上的钙,相当于细胞外液总钙量的5~10倍。CT使这些钙快速沉积,形成骨质成分,有利于骨骼生长。然而,CT对成年血钙的调节作用较小,只是暂时效应。这是因为CT所致的血钙水平下降,在几小时内即可继发性的强烈刺激PTH分泌,PTH的作用则可抵消降钙素的效应。而且,成人破骨细胞向细胞外液释放钙的量是非常有限的,每天只有0.8g钙。研究证明CT与其受体结合后抑制破骨细胞的活动是通过cAMP-PKA及IP3/DAG-PKC信号系统实现的。
CT与PTH共同调节维持血钙的相对稳定。与PTH比较,CT的作用快速而短暂,CT分泌快,在1h内达高峰,其效应又很快被PTH所抵消。因此,CT在高钙饮食后维持血钙的稳定发挥重要作用;而PTH分泌高峰出现晚,约需几小时,对血钙浓度发挥长期调控作用。
2.对肾脏的作用 CT能抑制肾小管对钙、磷、镁、钠及氯等离子的重吸收,导致这些离子从尿中排出增多。
(二)CT分泌的调节
CT的分泌主要受血钙浓度调节。当血钙浓度升高时CT分泌增加。另外,胃肠激素如胃泌素、胆囊收缩素、胰高血糖素以及促胰液素等都可刺激CT分泌,其中以胃泌素的作用最强。进食刺激CT分泌,可能与进食引起的这些胃肠激素分泌有关。
三、1,25-二羟维生素D3
(1,25-dihydroxycholecalciferol)
维生素D3(vitamin D3,VD3)也称胆钙化醇(cholecalciferol),是胆固醇的衍生物。目前认为它也是一种类固醇激素。其活性形式有25-羟维生素D3(25-OH-D3);1,25-二羟维生素D3(1,25-(OH)2-D3);及24,25-二羟维生素D3(24,25-(OH)2-D3),其中以1,25-二羟维生素D3为调节钙、磷代谢的主要生物活性物质。
(一)生成与调节
体内的VD3主要由皮肤中7-脱氢胆固醇经日光中紫外线作用转化而来,和由动物性食物中VD3经小肠吸收获得。以上两种方式获得的VD3无生物活性,需首先在肝内25-羟化酶作用下形成25-OH-D3,然后在肾脏1α-羟化酶的作用下,进一步生成1,25-(OH)2-D3(1,25-dihydroxycholecalciferol)。1,25-(OH)2-D3的活性比25-(OH)-D3高500~1000倍。肾脏内还含有24-羟化酶,将25-(OH)-D3转变为24,25-(OH)2-D3。血中各种形式的VD3都与VD结合蛋白结合而运输。在正常情况下,血浆中1,25-(OH)2-D3的浓度为0.03ng/L,半衰期为12~15h。
在肾脏生成的1,25-(OH)2-D3主要受PTH的调节。PTH能增强1a-羟化酶的活性,使1,25-(OH)2-D3生成增多。1,25-(OH)2-D3对其本身的生成具有负反馈调节作用,即1,25-(OH)2-D3增多时,可抑制1a-羟化酶的活性,增强24-羟化酶的活性,从而导致1,25-(OH)2-D3生成减少,而24,25-(OH)2-D3 生成增加。1,25-(OH)2-D3的血浆浓度与血钙浓度呈反比关系,Ca2+本身能阻滞25-OH-D3转变为1,25-(OH)2-D3;当高Ca2+ 增加到0.09~0.1g/L以上时,PTH分泌降低,25-OH-D3转变为无活性24,25-(OH)2-D3。低血磷促进1,25-(OH)2-D3的生成,而高血磷使则使其生成减少。另外,催乳素与生长激素促进1,25-(OH)2-D3的生成,而糖皮质激素抑制其生成(图12-21)。
(二)生物学作用
1,25-(OH)2-D3通过与靶细胞内的受体结合,影响基因表达而发挥对钙磷代谢的调节,其作用的靶器官主要是小肠、骨和肾。
1.促进小肠粘膜对钙磷的吸收 1,25-(OH)2-D3进入小肠粘膜上皮细胞内,与胞内特异性受体结合,形成复合体后入核,促进DNA转录过程,生成一种与钙有高亲合力的钙结合蛋白-D(calcium-binding protein,CaBP)。一分子CaBP结合4个Ca2+,在小肠粘膜细胞刷状缘处将Ca2+转运入细胞,然后Ca2+通过易化扩散经基侧膜入血。Ca2+在小肠的吸收率与CaBP的量成正比关系。另外,继发1,25-(OH)2-D3增强Ca2+重吸收,Ca2+作为一个转运载体也促进小肠粘膜细胞对磷的吸收,结果使血钙和血磷都增加。
2.调节骨钙的释放和沉积 1,25-(OH)2-D3通过增加成熟破骨细胞的数量,增强骨的溶解,从而释放钙与磷入血;同时还刺激成骨细胞活性,促进骨盐沉积和骨的钙化。但净效应仍是动员骨钙入血,使血钙浓度升高。另外,1,25-(OH)2-D3还可增强PTH的骨溶解作用,缺少1,25-(OH)2-D3时PTH的作用明显减弱。
3.促进肾小管对钙、磷的重吸收,减少排泄 此作用在维持细胞外钙、磷浓度中作用较弱。
临床上1,25-(OH)2-D3缺乏,在儿童导致佝偻病,而在成人则引起软骨病和骨质疏松症。佝偻病和软骨病是由各种原因引起的钙、磷代谢紊乱,造成骨盐在骨基质中沉积障碍为主要病变的全身性疾病。
相关热词搜索:内分泌系统
精彩图文
频道总排行
频道本月排行
- 158第十章 感觉器官的功能
- 146第五章 呼吸
- 75第八章 体温
- 42第六章 消化和吸收
- 37第一章 绪论
- 25第十三章 生殖
- 4第三章 血液
- 3第七章 能量代谢
- 3第九章 尿液的生成与排泄
- 2第十二章 内分泌系统
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)