病例解析:发热伴寒战一例
2014-11-25 20:26:27 来源: 作者: 评论:0 点击:
在最新一期的NEJM上,来自布莱根妇女医院内科和哈佛医学院的Miller博士报道了一个发热伴寒战的典型病例,强调了旅行史对发热性疾病鉴别诊断的重要意义。现将内容编译如下。
病例介绍
一名30岁的研究生于3月至急诊就诊,主诉发热伴寒战和剧烈头痛。患者既往体健,就诊前1周开始出现每日发热,体温高达39.4℃,伴寒战、恶心和头痛。发热在夜间最明显,到早晨时热退,患者感觉良好,继续上课。他曾服用对乙酰氨基酚,但症状无缓解。
由于体温存在昼夜节律,因此很多疾病的发热在夜间达到高峰;故这种模式并不意味着真正的“周期热”。虽然既往体健年轻人的急性发热常源于病毒感染,但寒战提示有菌血症;可能的原因包括肾盂肾炎、胆道感染和肺炎。其他疾病包括心内膜炎、沙门氏菌感染、伤寒和土拉菌病。
应询问患者有无静脉注射毒品,近期是否旅行、是否接触过动物、是否饮用过未经处理的水或未经高温消毒的牛奶或奶制品。虽然寒战提示菌血症,但病毒性疾病(如HIV感染)和发热的非感染性病因(如肿瘤或风湿病)也应考虑。应了解性接触史以明确是否有导致HIV感染风险增加的行为。这些信息包括性伴侣的数量、有无性交易或使用毒品或同性恋。
患者无颈强直、关节痛、晨僵、胃肠道疾病或体重减轻,但称发热伴有出汗。精神状态无改变。患者病史中仅有膝关节镜检查;未使用内固定装置。服用的唯一药物是对乙酰氨基酚。未接种过流感疫苗,曾有一次接受头孢菌素类药物治疗时出现皮疹。
患者与其妻子居住在波士顿地区,其妻是他唯一的性伴侣,无性传播疾病史。他不吸烟,也未使用过毒品,偶尔在聚会时饮用1-2瓶酒精性饮料。就诊前3周,他曾在马萨诸塞的科德角逗留过数天。唯一一次境外游是2年前去过乌干达。在那次旅行前,他曾接种过适当的疫苗,并称疟疾的预防措施做得很好。
鉴于其最近去过科德角,应考虑蜱传性疾病的可能,潜伏期为1-6周。在科德角地区,主要的蜱传性疾病是莱姆病、边虫病和巴贝虫病,这些疾病均可导致非特异性的流感样症状如发热、不适、肌痛和头痛。虽然发病高峰通常为5-8月,但1年中的任何时候都可发生感染。莱姆病的特征表现为游走性红斑,即中央未受累的红色斑疹(称为牛眼皮疹)。
早期局限性莱姆病表现为在叮咬后数周内叮咬部位出现皮疹;感染后数周至数月可出现多个这样的皮损,提示早期播散性莱姆病。虽然许多患者未注意到皮疹,但对于疑似莱姆病的患者,都应询问近期有无皮疹。临床医生还应询问有无蜱暴露相关的活动,如在田野、林区或灌木丛中步行。
该患者曾去过乌干达旅行,因而需要考虑一些可能在东非获得并潜伏很长一段时间后发病的感染。这些疾病包括疟疾、结核病、丝虫病(该疾病在短期旅行后不太可能发生)、内脏利什曼病和Q热。疟疾复发与初始感染相比更有可能以寒战起病。
体格检查应重点关注肝脏和脾脏(疟疾、内脏利什曼病或Q热可出现肝脾重大)、肺部(特别是上叶,是结核病常累及的部位)、心脏(Q热可出现心包摩擦音或杂音),以及四肢和阴囊(丝虫病可出现淋巴管炎和淋巴水肿)。
就诊时,患者体温为36.7℃,心率90次/分钟,血压121/57 mmHg,不吸氧情况下的氧饱和度97%。他看上去疲乏,但没有明显的痛苦。无巩膜黄染或结膜苍白。口咽部正常,无红斑或渗出。颈部柔软。颈静脉压为5cm水柱。
心律齐,无杂音、奔马律或摩擦音,肺部呼吸音清。腹软无触痛,肠鸣音正常。无肝肿大。左肋缘可扪及脾尖,无触痛。无周围性水肿,颈部、腋下或腹股沟未及肿大淋巴结。双侧脉搏有力。胫前和双侧足部可见散在的出血点。神经学检查无异常。
体检结果最值得注意的是脾肿大和出血点,应考虑可能与患者的发热相关。出血点可见于多种病毒感染以及脑膜炎球菌或肺炎球菌感染所致的败血症。发热伴出血点的非感染性病因包括血栓性血小板减少性紫癜,该疾病除了有发热和出血点外,常伴肾衰竭、神经系统症状和溶血性贫血。然而,在有脾肿大的情况下,出血点可能提示脾脏扣留血小板所致的凝血障碍。
发热伴脾肿大的鉴别诊断包括血液系统肿瘤、胶原血管病和多种感染性疾病,其中传染性单核细胞增多症是年轻人中最有可能发生的感染。虽然患者无颈部淋巴结肿大(常与单核细胞增多症相关),但仍应考虑单核细胞增多症;全血细胞计数发现不典型的淋巴细胞增多将支持该诊断。发热伴脾肿大的其他感染性病因包括病毒性肝炎、巴贝虫病、巨细胞病毒感染、细菌性心内膜炎和疟疾。
基本的代谢和肝功能检测正常。白细胞计数5400/m3,中性粒细胞80%,淋巴细胞7%,单核细胞5%。血红蛋白11.9g/dL,红细胞压积35.1%,血小板计数50000/m3。平均红细胞体积84.4fl。
凝血酶原时间16.3s(正常范围,12.2-14.6),部分凝血活酶时间34.7s(正常范围,23.8-36.6),国际标准化比值1.3(正常范围,0.9-1.1)。尿检正常。乳酸脱氢酶水平升高为283U/L(正常范围,135-225)。鼻拭子快速筛查流感病毒为阴性。
白细胞计数正常,因而细菌感染的可能性不大。轻度贫血和中度血小板减少可见于多种病毒和寄生虫感染。乳酸脱氢酶水平略升高是一个非特异性指标,可见于多种疾病,包括溶血性贫血、肿瘤和传染性单核细胞增多症。在蜱传性疾病中,巴贝虫病和边虫病仍需考虑。巴贝虫病可导致溶血性贫血、血小板减少和脾肿大,但还可表现为肝功能异常。
边虫病可导致白细胞减少、贫血、血小板减少和肝功能异常。疟疾可导致贫血、血小板减少和脾肿大。获得外周血涂片可能有帮助,可以显示红细胞内的寄生虫(如巴贝虫病和疟疾)、胞浆内的包涵体(20%-80%的边虫病患者中性粒细胞中可见桑椹胚)或异常的髓细胞或淋巴细胞系(提示血液系统肿瘤)。
外周血涂片显示红细胞内寄生虫。
红细胞内寄生虫可见于疟疾和巴贝虫病。虽然微小巴贝虫在科德角流行,但晚冬或早春的感染不多见。患者的旅行经历使其存在发生疟疾的风险,而且其临床表现可以由疟疾复发来解释。应仔细检查外周血涂片以区分这些感染病原体。
疟原虫可代谢血红素,并形成一种胞内结晶色素,即疟原虫色素。虽然在疟疾病例中并不总能发现疟原虫色素,但一旦发现,即可鉴别疟疾和巴贝虫病。通过识别配子体(在恶性疟原虫中为特征性的香蕉形,在非恶性疟原虫中为圆形伴颗粒状外观)可以区分疟原虫和微小巴贝虫。配子体是疟原虫性繁殖的前体。
此外,胞内空泡和胞外裂殖子在疟疾中不多见,但在巴贝虫病中很常见,典型的“马尔他十字”(寄生虫的4个呈直角的出芽生殖)是巴贝虫属特有的。
一旦诊断为疟疾,应进行种属鉴定。鉴于患者的发病较晚,于暴露后数年,可以排除恶性疟原虫,因为它不会引起复发。寄生虫和感染红细胞的形态学特征可能有助于区别两种疟原虫属,即间日疟原虫和卵形疟原虫,这两种疟原虫均可导致初始感染后数月或数年出现复发。
进一步观察外周血涂片可发现薛氏小点,即由细胞内成熟的间日疟原虫或卵形疟原虫所致的胞浆内颗粒,以及红细胞内环状体。还可观察到更成熟的阿米巴样滋养体(图1),如同含色素的圆形配子体,这一发现与间日疟原虫相符。寄生虫负荷很低为0.4%。
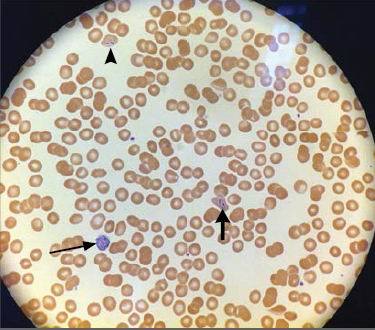
图1. 外周血涂片显示一个增大的红细胞伴薛氏小点(胞浆内颗粒)和红细胞内环状体(短箭头)、一个增大红细胞内的阿米巴样滋养体(长箭头),以及一个含色素的配子体(箭头)。
寄生虫血症超过5%可导致重度感染。该患者较低的寄生虫负荷符合间日疟原虫的特征。疟疾的治疗依据药物的敏感性。尽管全球多个地区的恶性疟原虫对氯喹耐药,但大部分地区的非恶性疟原虫感染对氯喹的反应良好。在乌干达获得的间日疟原虫预计会对氯喹敏感。
尽管氯喹应该能够通过清除寄生虫血症来终止此次复发,但无法预防下次复发,因为该药对肝脏内处于潜伏期的间日疟原虫(休眠子)无作用。还应给予2周的伯氨喹治疗来清除肝脏内储存的疟原虫,从而预防下次复发。由于葡萄糖-6-磷酸脱氢酶(G6PD)缺乏患者接受伯氨喹治疗时存在溶血的风险,故患者应接受G6PD缺乏的筛查。
该患者接受磷酸氯喹治疗,首剂1g,然后于6、24和48小时分别给予500mg。开始治疗后12小时内患者的发热和头痛缓解。24小时重复血涂片显示每份涂片仅有2个配子体。G6PD缺乏的筛查为阴性。在接受4剂氯喹治疗后,患者每日服用30mg伯氨喹,共14天。2周随访时,仍无发热,也无残留症状,除了有一些轻度疲乏。此时复查外周血涂片显示无寄生虫血症征象。
评论与分析
事后分析,鉴于周期热与疟疾之间的典型关联,将患者的发热考虑为周期热很有意义。虽然周期热的鉴别诊断不同于随机发生的发热,但许多发热性疾病遵循的模式是夜间发热早晨退热。
疟疾的发热模式是初期无规律,此后当一群同期复制的寄生虫出现时,则呈现出规律。三日疟原虫的典型周期热为72小时,其他种属为48小时。然而,对于可能接触疟疾的患者出现的任何形式发热,均应考虑该诊断。
在临床实践中,常将疟疾分类为恶性疟疾和非恶性疟疾(包括间日疟原虫、卵形疟原虫和三日疟原虫)。恶性疟原虫感染的死亡风险最高。在非恶性疟原虫中,间日疟原虫所致的病例数最多,并且在所有疟原虫属中其覆盖的地理范围最广。间日疟原虫广泛分布于热带,也可见于一些温带地区,在撒哈拉以南非洲地区则罕见。
在美国,疟疾的年发病率约为1500例。2010年,上报给疾病预防和控制中心(CDC)的病例数为1691例,是自1980年以来最多的。恶性疟原虫、间日疟原虫、三日疟原虫和卵形疟原虫分别占58%、19%、2%和2%。
初期感染时疟原虫的生命周期在各种属间是相同的,首先由雌性按蚊吸血时接种未成熟的疟原虫(孢子体),后者随宿主血流迁移至肝脏,并侵入肝细胞,通过裂殖生殖进行复制(无性分裂成多核细胞,称为裂殖体,包含多个裂殖子)。
成熟的裂殖体促使肝细胞破裂,释放数以万计的裂殖子进入血流,然后侵入红细胞,再次进行裂殖生殖,形成滋养体(寄生虫摄食期所采取的形式)。滋养体发育成红内期裂殖体,常包含多达24个裂殖子,在红细胞破裂后,这些裂殖子进入血流,并感染其他红细胞。发热、寒战和其他疟疾发作症状是红细胞破裂和裂殖子释放的结果。
对于间日疟原虫和卵形疟原虫,一些孢子体在侵入肝细胞后并不立即复制,而是在很长一段时间内处于休眠状态(即休眠子),然后再进行裂殖生殖并导致临床复发,如同本病例一样。复发的平均时间约为9个月,但范围可达数周至数年。复发的间隔期依赖于不同的菌株(热带菌株较早,温带菌株较晚)、初期接种和宿主因素(如发热性疾病可诱发间日疟原虫的复发)。
目前使用的预防药物(氯喹、甲氟喹、多西环素或阿托伐醌-氯胍)都不能清除休眠子。伯氨喹是唯一对潜伏的休眠子有效的药物,已获FDA批准用于一级预防,但CDC同意在间日疟原虫占主导的拉丁美洲国家可预防性使用,因为该药可预防所有疟原虫属所致的初次发作和复发。
该患者不太可能使用过伯氨喹来预防疟疾。相反,他的预防方法使其避免发生临床显著的初期感染,但不能防止肝脏的潜伏感染。
在疟疾流行地区,通过防范蚊虫叮咬可以降低疾病的发生风险;以下方法可能有效:穿着防护服、在皮肤上涂抹驱虫剂如避蚊胺和埃卡瑞丁、睡觉时使用经杀虫剂处理过的蚊帐,以及在叮咬高峰期避免户外活动(在大多数地区为黄昏至黎明)。即便采取这些措施,药物预防对于到这些疾病流行地区的旅行者来说仍然是关键。
由于恶性疟原虫对氯喹普遍耐药,因此主要的预防药物是甲氟喹和多西环素(对血流中的寄生虫均有活性,可以预防临床疾病的发生),以及阿托伐醌-氯胍(对肝脏和血流中的寄生虫有活性,但对休眠子无活性)。药物的选择必须考虑旅行的目的地和停留时间、当时的健康状况、不良反应和费用。
对于急性或复发性疟疾感染患者,治疗方法须根据获得感染地区的种属及耐药情况。恶性疟原虫在大部分流行地区对氯喹耐药,在部分东南亚地区对甲氟喹耐药。相比而言,非恶性疟原虫对甲氟喹无明显耐药,耐氯喹的间日疟原虫的分布较局限,主要位于印度尼西亚和巴布亚新几内亚。
外周血涂片应在开始治疗后连续4天每日获取(寄生虫血症往往在4天内清除),并且在第7和第28天获取以证实清除,当症状再次出现提示治疗失败时也应获取。
在那些非氯喹耐药地区,氯喹继以14天的伯氨喹预防后续复发仍是间日疟原虫血症的标准治疗方法。在对伯氨喹治疗有禁忌的患者(如孕妇或G6PD缺乏患者)中,氯喹单一治疗有20%的复发风险;对于频繁复发的患者,可以延长氯喹预防治疗的时间。
该病例强调了旅行史(近期或远期)对发热性疾病鉴别诊断的重要性。虽然该患者亦有可能患巴贝虫病,因为他在就诊前3周曾去过疾病流行地区旅行,但初次接触间日疟原虫后数年出现复发的可能亦存在,通过仔细观察血涂片迅速纠正了诊断,并采取了适当的治疗。
相关热词搜索:
上一篇:罕见胃结核一例
下一篇:艾伯维下一代丙型肝炎药物获欧盟上市推荐
频道总排行
频道本月排行
热门购物
评论排行
- 2011年临床执业医师考试实践技能真...(13)
- 腋臭手术视频(12)
- 2008年考研英语真题及参考答案(5)
- 节食挑食最伤女人的免疫系统(5)
- 核辐射的定义和单位(5)
- CKD患者Tm与IMT相关(5)
- 齐鲁医院普外科开展“喉返神经监护...(5)
- windows7激活工具WIN7 Activation v1.7(5)
- 正常微循环(5)
- 美大学性教育课来真的 男女上阵亲...(4)